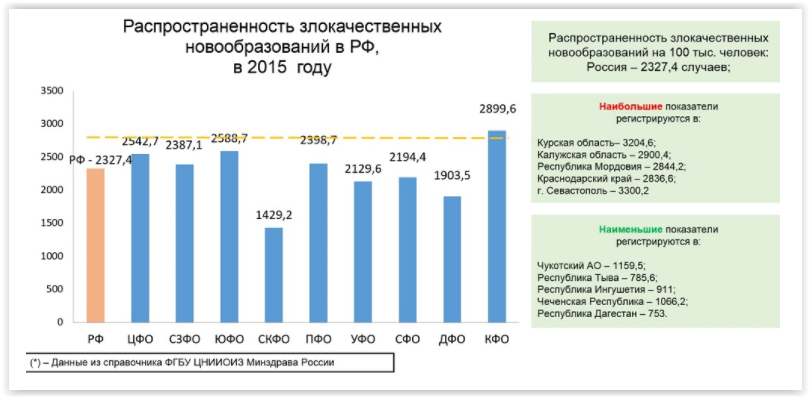
Выводы экспертов: недостаточное применение новых методов лечения онкологических заболеваний в России, низкая доступность инновационных технологий, в том числе лекарственных препаратов, и невысокая доля в структуре общих расходов на онкологическую помощь, чем обусловлен и разный уровень ее доступности в субъектах.
Число ускорителей для лучевой терапии в России ниже потребности на порядок (их нужно не менее тысячи), кроме этого, необходимо построить четыре центра ионно-лучевой терапии и 100 центров ПЭТ. В российской практике до сих пор преобладают хирургические методы лечения злокачественных новообразований, а не комбинированная терапия.
Пагубная экономия
«Если мы говорим о ранней диагностике опухолей, то с ней у нас в принципе не так все неплохо. Но в 50-60% случаев даже при раннем выявлении, если брать на круг все опухоли, пациенты оказываются на каком-то этапе с метастазами. Им требуется лекарственное лечение, но доступность инновационной терапии остается низкой. То есть неправильно думать, что ранняя диагностика может кардинально изменить ситуацию для всех пациентов и лекарственное лечение потом не понадобится. Для многих опухолей, например рака почки, ранней диагностики в принципе не существует. Для других требуется адъювантная лекарственная терапия, направленная на снижение риска возобновление болезни после операции», – прокомментировал порталу Medvestnik.ru итоги исследования директор Российского общества клинической онкологии (RUSSCO) Илья Тимофеев.
По данным экспертов RUSSCO, таргетные препараты назначаются примерно в 30-40% случаев от необходимого, иммунноонкологические – единицам. Вопрос в высокой стоимости новых препаратов. Один месяц лечения с помощью иммуноонкологических средств стоит приблизительно 600-700 тыс. рублей. Пациентов, их получающих, в лучшем случае, один-два в регионе. В соответствии с современными протоколами таргетные препараты должны получать не менее 50% больных с метастатической меланомой в случае мутации bRaf. Еще порядка 60% с раком легкого должны получать иммунопрепараты. В России к этим цифрам не приближаются даже близко.
До сих пор ни один из иммуноонкологических препаратов не входит в перечень ЖНВЛП
Несколько быстрее растет доступность таргетной терапии. Например, гефатиниб назначается двум третям пациентов. «Каждый год регистрируются более 10 новых препаратов и новые показания. Кроме того, новые иммуноонкологические препараты, с которыми связан этот прорыв, тоже появляются в России. Уже зарегистрированы три препарата. В этом отношении мы не отстаем от современных тенденций, все новые препараты, которые зарегистрированы за границей, есть и в России. Однако отсутствие денег лимитирует их назначение нашим пациентам», – говорит Илья Тимофеев.
Врачи в заложниках
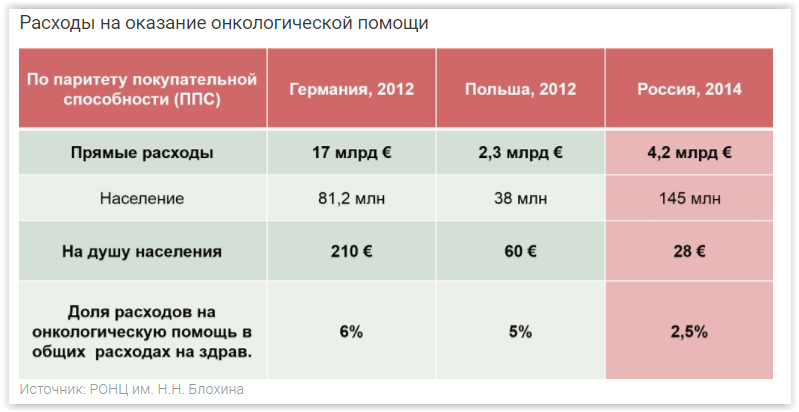
Как считает руководитель отдела перспективного развития и международных научных связей РОНЦ им. Н.Н. Блохина Дмитрий Борисов, для полноценного обеспечения потребностей онкологической службы уровень ее финансирования должен превышать существующий в 6-8 раз. «Сказать, что у нас есть какая-то значительная положительная динамика, я не могу, объем финансирования, который выделяется на лекарственные препараты и на онкологическую службу в целом, стагнирован, а увеличение происходит в основном за счет региональных бюджетов. Уровень современных технологий, причем комплексных, не только лекарственного лечения, но и адекватной молекулярной диагностики, персонализированной диагностики требует денег, и существующие тарифы ОМС даже наполовину не покрывают этих затрат», – уверяет он. В итоге врач становится заложником этой ситуации и вынужден спасать жизнь больного в условиях ограниченного финансирования.
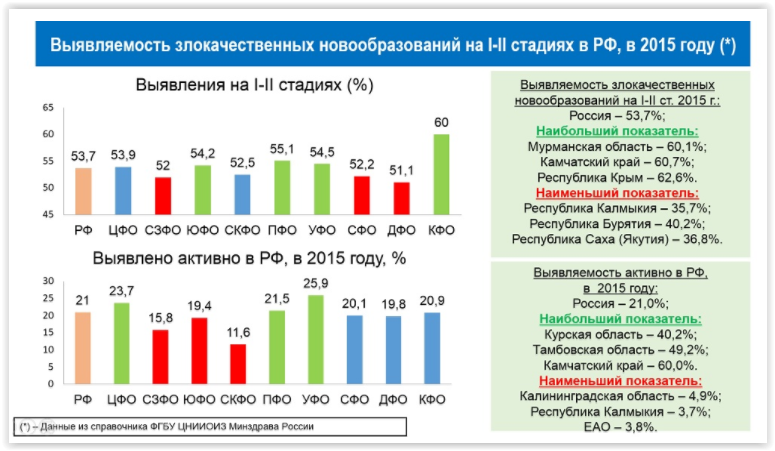
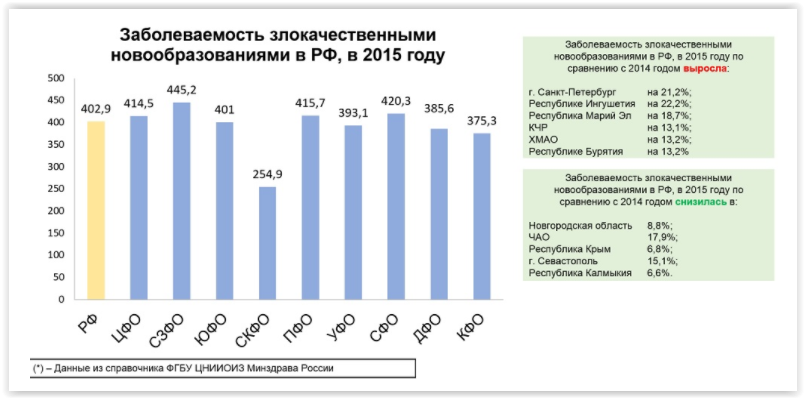
Еще один бич системы – поздняя диагностика. Как следует из выводов экспертов Сколково, рак легких в стране диагностируется на поздних стадиях в более 70% случаев, около 50% случаев заболеваемости и демографических потерь приходится на трудоспособный возраст. Примерно такая же картина по меланоме: 57% случаев заболеваемости и 51% демографических потерь приходится на трудоспособный возраст. Аналогичная ситуация наблюдается с другими видами онкологических заболеваний.
Это подтверждает факт сохранения в России высокого уровня одногодичной летальности, то есть числа больных, которые погибают в первые 12 месяцев после постановки на учет. Значит, в стране выявляется большое количество пациентов на поздних стадиях, и они не имеют доступа к адекватному лечению. «Уровень одногодичной летальности составляет порядка 25% суммарно по всем видам рака, еще несколько лет назад был около 30%. То есть в течение года у нас погибал каждый третий пациент. То, что в последние годы этот показатель снизился, говорит о том, что мы можем лечить поздние стадии, но все равно это лечение не получают все пациенты, которые в нем нуждаются», – говорит Дмитрий Борисов.
Хотя заболеваемость злокачественными новообразованиями в нашей стране ниже, чем в США и Европе, по уровню смертности от онкологических заболеваний Россия занимает 15-е место из 172 стран мира. «Если посмотреть на остальные семь стран G8, уровень заболеваемости онкологией у них выше. Но у них и население старше, средняя продолжительность жизни выше, плюс онкогенные факторы. Вопрос в том, что уровень смертности у них при этом ниже в стандартизованных показателях, чем у нас. Получается, что мы не видим, не выявляем этих пациентов или не берем их на учет», – констатирует Дмитрий Борисов.
Автор: Татьяна Бескаравайная, medvestnik.ru
Как сообщалось ранее, наибольшее снижение произошло в Сахалинской и Магаданской областях и Ханты-Мансийском автономном округе — Югре. Подробнее читайте: Регионы сокращают затраты на лекарства для онкобольных.